Патогенез
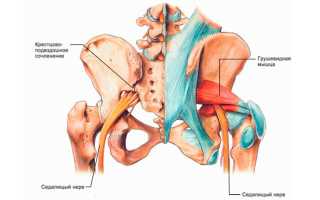
СГМ впервые было описано германским врачом Фрайбургом в начале XX века. Основная причина развития патологии – ущемление седалищного нерва и сосудов. Данное явление провоцирует спазмы и изменение характеристик ягодичных мышечных волокон.

Спазм грушевидной мышцы и последующие ее видоизменения провоцируют разные факторы. Но вне зависимости от них, развитие патологии всегда происходит по одной схеме. Сначала организм подвергается негативному влиянию, следствием чего становится патологическое напряжение мышцы и появление на ее волокнах многочисленных микротрещин. Затем отмечается нарушение кровообращения и обмена веществ в пораженной зоне, что приводит к скоплению в тканях продуктов распада метаболизма.
Эти вещества активизируют синтез простагландинов, вызывающих и поддерживающих воспалительную реакцию. Развивается асептическое воспаление, следствием которого становится уплотнение мышечной ткани. Происходит это по причине активизации организмом защитных реакций – чтобы восстановить поврежденные ткани, он начинает вырабатывать соединительную ткань. Но она возобновляет только целостность мышцы, а функции клеток не выполняет. В итоге нарушается транскапиллярный обмен, мышца находится в постоянном напряжении, спазмируется, утолщается и укорачивается. Нервы и кровеносные сосуды, проходящие через нее, сдавливаются, появляются признаки СГМ.
Синдром грушевидной мышцы в равной степени диагностируется как у женщин, так и мужчин. Эта патология не имеет возрастных критериев и, чаще всего, является следствием травм, физических нагрузок, воспалительных и инфекционных процессов. Из-за нестерпимого болевого синдрома ее развитие влияет не только на самочувствие человека, но и на его трудоспособность.
Причины
В зависимости от причины развития болезни, СГМ классифицируют на первый и вторичный. В первом случае синдром возникает в результате поражения самой грушевидной мышцы.
Причиной тому могут служить:
- воспалительные реакции;
- травмы (переломы, растяжения, разрывы сухожилий в ягодичной области);
- тяжелый физический труд.

Вторичный СГМ является следствием других заболеваний опорно-двигательного аппарата и органов малого таза.
К ним относятся:
- дегенеративно-дистрофические патологии позвоночника;
- сакроилеит;
- оссифицирующий миозит;
- инфекционные гинекологические и урологические заболевания;
- гипотермия;
- врожденные аномалии, характеризующиеся асимметричным положением костей в области таза;
- сколиоз;
- патологии тазобедренного сочленения.
Также вторичный СГМ может спровоцировать ампутация бедра и:
- вынужденное нахождение в некомфортной позе, при которой нижние конечности и таз пребывают в не естественном физиологическом положении;
- травмы спины и таза, следствием которых стали гематомы, сдавливающие мышцу;
- частое и длительное перенапряжение мышц, возникающее при тяжелом физическом труде, увлечении силовых тренировок;
- ожирение, в результате которого увеличивается нагрузка на спину;
- курение (вдыхаемые токсины быстро всасываются в кровь, распространяются по организму, нарушая кровообращение и питание тканей, что также может провоцировать спазм и воспаление грушевидной мышцы);
- неправильно поставленная инъекция в ягодичную мышцу.
Симптоматика
Общая клиническая картина при воспалении и спазмировании грушевидной мышцы, включает в себя проявления не только болевого синдрома, но и признаки нарушений двигательных, сосудистых и вегетативных систем. Главным симптомом СГМ является боль. Ее основной чертой является высокая резистентность к анальгетикам, НПВС, глюкокортикостероидам. Характер ее разный и зависит от уровня двигательной активности человека. Как правило, при развитии синдрома пациенты жалуются на постоянную ноющую и тянущую боль в области поясницы, отдающую в ягодицы, голень, бедра. При увеличении физической нагрузки она усиливается.
Мышцы таза
При этом возникать болевой синдром может слева или справа, а также с 2 сторон. Его стихание отмечается при разведении ног после принятия сидячего или лежачего состояния. Однако полностью он все равно не исчезает. Нужно отметить, что выраженность боли зависит не только от уровня двигательной активности, но и других факторов, например, стресса или погодных условий.
Изначально у пациента развивается люмбалгия, характеризующаяся локализацией болевого очага только в области поясницы. Затем происходит ее трансформация в ишиалгию – боль распространяется на ногу со стороны поражения. Она становится простреливающей и возникает по направлению от бедра к стопе. Дополнительно отмечается снижение чувствительности кожных покровов, зябкость, онемение конечности.
Нарушения со стороны двигательной системы проявляются в виде парезов мышц. Клиническая картина включает в себя слабость, трудности с поднятием ног (иногда больным сложно даже перешагнуть ступеньку). Длительное отсутствие лечение приводит к формированию “болтающейся” стопы. А в области поражения мышц отмечаются гипестезия (снижение восприятия боли) и парестезия (появление жгучих и покалывающий ощущений).
Так как при СГМ происходит ущемление не только нервных волокон, но и сосудистых сплетений, в организме ухудшается кровообращение, что приводит к нарушению питания тканей. Поэтому клиническая картина синдрома грушевидной мышцы часто дополняется:
- бледностью кожных покровов;
- слабостью;
- гипотермией стопы;
- болями в области икроножных мышц;
- парестезиями.
Ягодичная мышца, которая подвергается спазмированию, оказывает давление на органы малого таза, что проявляется нарушениями в работе уретрального и анального сфинктеров. Возникают трудности при опорожнении мочевого пузыря и кишечника, а также появляются дискомфортные ощущения при интимной близости, эректильных расстройств (у мужчин), снижения либидо (у женщин).
Возникновение данной клинической картины требует немедленного обращения к врачу. Отсутствие лечения приводит к стойким нарушениям работы мышц нижних конечностей, развитию патологий мочеполовой системы, дистрофических изменений в суставно-сухожильном аппарате.
Диагностика
Для диагностики СГМ применяют различные методы. Первым делом врач осуществляет опрос пациента на предмет жалоб и изучает анамнез. После этого проводится осмотр больного и несколько специальных тестов, которые позволяют поставить предварительный диагноз.
При проведении осмотра пациента, врач осуществляет пальпацию грушевидной мышцы. При ее спазмировании выявляется болезненность, а при постукивание по ягодичной области сопровождается болью, которая распространяется на всю ногу.
При СГМ во время осмотра пациента обнаруживается еще несколько синдромов:
- Фрайберга – определяется путем сгибания бедра и вращательных движений (при наличии болезни такие манипуляции вызывают усиление боли);
- Битти – при попытке поднять противоположное колено, лежа на здоровом боку, возникает сильная боль в области поясницы.
Как правило, выявление этих 2 синдромом является достаточным для постановки диагноза. Однако, чтобы удостоверится в развитии СГМ, врач также проводит новокаиновый тест. Он подразумевает под собой постановку новокаиновой блокады. Если после нее болевой синдром уменьшается, значит, грушевидная мышца находилась в напряжении.
Помимо осмотра и тестов, назначается компьютерное исследование, которое помогает установить причину развития СГМ. Оно включает в себя:
- рентгенографию;
- электромиографическое исследование;
- компьютерную томографию;
- УЗИ;
- магнитно-резонансную томографию.
Обязательным также является проведение лабораторных анализов крови (общий анализ, биохимический), которые позволяют определить этиологию болезни – воспалительную или инфекционную.
Лечение
Синдром грушевидной мышцы требует комплексного лечения. В тех случаях, когда развитию болезни способствовали другие патологии, в первую очередь терапия направляется на устранение основного заболевания. Если не получается устранить негативный фактор полностью, необходимо постараться минимизировать его воздействие на организм. При первичной форме СГМ терапия направляется на купирование болевого синдрома и воспалительных реакций в пораженной мышце.
И в 1, и во 2 случае пациенту требуется полный покой. Нужно снизить уровень физической активности к минимуму. Допускаются только легкие пешие прогулки, плавание, небыстрая езда на велосипеде.
Медикаментозная терапия
Синдром грушевидной мышцы проявляется болями, жжением, онемением и прочими неприятными симптомами, которые ухудшают общее состояния больного. Поэтому лечение СГМ в большей степени направлено на купирование признаков болезни, а только потом на нормализацию местного метаболизма, улучшение кровообращение и снятие мышечного напряжения.
Нестероидные противовоспалительные препараты при синдроме грушевидной мышцы
Как правило, медикаментозное лечение СГМ включает в себя прием:
- Нестероидных противовоспалительных препаратов. Они обеспечивают купирование воспалительных реакций и уменьшение болевого синдрома. К ним относятся «Кетопрофен», «Мовалис», «Вольтарен», «Ибупрофен», «Диклофенак».
- Спазмолитических средств. Способствуют снятию спазмов, тем самым уменьшая боль. Среди таких препаратов часто назначаемыми являются «Но-шпа», «Папаверин».
- Миорелаксанты. Действие лекарственных средств из данной фармакологической группы направлено на устранение мышечного гипертонуса, что обеспечивает снятие спазмов, уменьшение боли, нормализацию кровообращения и питания тканей. К таким препарат относятся «Сирдалуд», «Мидокалм».
- Сосудистые средства. Укрепляет стенки сосудов, устраняют застои, улучшают кровообращение. Такие свойства позволяют возобновить поступление питательных веществ к тканям и ускорить их регенерацию. Среди таких средств находятся «Кавинтон», «Актовегин», «Трентал».
- Анальгетики. Способствуют снятию болевого синдрома. При СГМ чаще всего назначают «Баралгин», «Максиган».
- Антидепрессанты. Их действие направлено на нормализацию психоэмоционального состояния пациента. Прием антидепрессантов снижает воздействие стресса на организм и предотвращает усиление болевого синдрома. К таким препаратам относятся «Имипрамин», «Прозак».
Если пероральное применение НПВС, анальгетиков и спазмолитиков не дает результата, для купирования болевого синдрома используют новокаиновые или лидокаиновые блокады. Иногда для постановки блокад применяют глюкокортикостероиды. Но если причиной развития СГМ являются дегенеративно-дистрофические заболевание, применение данных средств противопоказано, т. к. глюкокортикостероиды усиливают процесс разрушения суставов и костей.
Еще один метод купирования болевого синдрома – введение в грушевидную мышцу ботокса, вызывающего мышечный паралич, в результате чего боль исчезает. Но такой эффект сохраняется недолго. Через 1-2 месяца ее повторяют.
Физиотерапия
Для усиления медикаментозного лечения синдрома грушевидной мышцы применяется физиотерапия. Она также оказывает обезболивающий и противовоспалительный эффект, но, одновременно с этим, обеспечивает усиление действия использующихся препаратов.
При СГМ чаще всего применяются:
- УВЧ;
- электрофорез;
- парафиновые аппликации;
- ультразвуковое воздействие.
ЛФК
При СГМ лечебная гимнастика обеспечивает снятие мышечного напряжения и высвобождение защемленного нерва. Занятия проводятся под строгим врачебным контролем. Они не только ускоряют процесс выздоровления, но и способствуют профилактике рецидива болезни.
Кинезотейпирование
Методика заключается в наложении фиксирующих лент на область пораженных мышц. Благодаря этому снимается мышечное напряжение, улучшается местное кровообращение, снижается болевой синдром. И, несмотря на то, что происходит плотная фиксация пораженной зоны, подвижность больного все равно сохраняется.
Синдром грушевидной мышцы – опасное состояние. Отсутствие своевременной терапии приводит к серьезным осложнениям, вплоть до инвалидности. Поэтому при возникновении первичных признаков СГМ необходимо сразу же записаться на прием к врачу.
Что такое корешковый синдром поясничного отдела, узнайте по ссылке.
Частые вопросы
Какие симптомы характерны для синдрома грушевидной мышцы?
Симптомы синдрома грушевидной мышцы могут включать в себя боль и дискомфорт в области ягодиц, ног, поясницы, а также онемение или слабость в ногах. Также возможно ощущение покалывания или жжения в области ягодиц и ног.
Каким образом можно лечить синдром грушевидной мышцы?
Лечение синдрома грушевидной мышцы может включать в себя физическую терапию, растяжку мышц, массаж, применение лекарственных препаратов для облегчения боли и воспаления, инъекции кортикостероидов, а также в некоторых случаях может потребоваться хирургическое вмешательство.
Полезные советы
СОВЕТ №1
При появлении болей в области ягодиц и ног, а также онемении и слабости в нижней части тела, обратитесь к врачу для диагностики синдрома грушевидной мышцы.
СОВЕТ №2
Для снятия боли и улучшения кровообращения в области поясницы и ягодиц рекомендуется заняться физическими упражнениями, направленными на растяжку мышц и укрепление корсета.
СОВЕТ №3
При синдроме грушевидной мышцы может помочь массаж и акупунктура, поэтому обсудите с вашим врачом возможность проведения этих процедур.