Краткая анатомия
Справой стороны под ребрами располагаются:
- печень;
- желчный пузырь с протоками;
- 12-перстная кишка;
- часть поджелудочной железы;
- почка;
- восходящая часть ободочной кишки;
- 12 межреберный нерв.
При поражении указанных органов возникает схожая симптоматика. Лечащему врачу приходится проводить дифференциальную диагностику с похожими патологиями. Он обращает внимание на появление дополнительных признаков, которые помогут поставить верный диагноз.
Болезни опорно-двигательной системы
Болевой синдром сзади справа под ребрами во многих случаях связывают с нарушением функции опорно-двигательного аппарата. Самыми распространенными заболеваниями считают:
- остеохондроз;
- сколиоз;
- грыжи и протрузии;
- миозит.
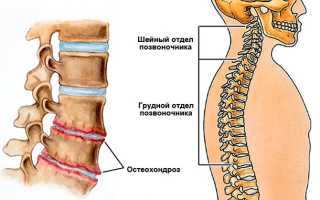
Остеохондроз
Представляет собой хроническое заболевание, сопровождающееся дегенеративным поражением позвонков и межпозвоночных дисков. Основным проявлением патологии выступает острая боль. Она усиливается при малейшем движении в пораженном сегменте. Из-за этого больной человек принимает вынужденное положение. Если сдавливается корешок спинномозгового нерва, болевые ощущения усиливаются при глубоком дыхании. Пациент ограничивает движение и физическую активность.

Для подтверждения диагноза выполняют ряд методов исследования:
- рентгенография в 2 проекциях;
- МРТ позвоночника;
- электронейромиография.
Для лечения остеохондроза применяются лекарственные средства:
- НПВС – «Диклофенак», «Нимесулид», «Кеторолак». Они устраняют болевой синдром, борются с воспалением.
- Миорелаксанты – «Толперзон», «Тизанидин». Снимают мышечное напряжение.
- Глюкокортикостероиды – «Преднизолон», «Дексаметазон». Устраняют отек, уменьшают воспалительные изменения.
Если возникает корешковый синдром, больной человек лечится в стационарных условиях. В комплексную терапию входят рефлексотерапия, ЛФК, массаж, мануальная терапия. Хирургическое вмешательство показано при выраженной компрессии спинного мозга. Врач удаляет грыжи межпозвоночного диска и проводит декомпрессию спинномозгового канала. При необходимости пациенту проводится замена пораженного диска имплантом, микродискэктомия.
Сколиоз
Наблюдается стойкое искривление позвоночного столба вбок относительно своей оси. В патологию вовлекаются все его отделы, со временем развивается вторичная деформация грудной клетки, таза с нарушением функций соответствующих органов.

На ранней стадии сколиоз протекает без каких-либо симптомов. Однако можно заметить, что у человека одно плечо располагается выше другого. Если он стоит, прижав руки к бокам, то расстояние между конечностью и талией различна с двух сторон. Лопатки находятся несимметрично: на вогнутой стороне лопатка располагается ближе к позвоночному столбу, а ее угол выпирает. Когда больной наклоняется кпереди, то искривление становится заметным.
В дальнейшем присоединяется боль. Она локализуется сзади справа со спины. По своему характеру она бывает ноющей и возрастает после физического напряжения или неловкого движения. По мере развития сколиоза появляются нарушения функции внутренних органов – сердца, легких, тазовых органов.
Для диагностики заболевания применяют:
- рентгенография – исследование проводится 1-2 раза в год;
- МРТ – выполняется для выяснения причины патологии.
Кроме того, ортопед проводит осмотр в положении стоя, сидя, лежа, чтобы выявить признаки сколиоза.
Консервативное лечение патологии подразумевает использование специальных стелек или ортопедической обуви. Они позволяют скомпенсировать разницу в длине конечностей. Пациенту рекомендуется антисколиозная гимнастика и применение корсетов. Хирургическое лечение требуется при сколиозе с углом более 40-45 градусов.
Об упражнениях при сколиозе в домашних условиях можно узнать в нашей статье.
Межпозвоночные грыжи
Представляют собой выпячивание межпозвонкового диска между телами позвонков. Патология характеризуется тупыми болями, тоническим мышечным напряжением и ограничением движения в пораженном участке позвоночника. Неприятные ощущения усиливаются в покое и во время движения, полностью исчезают в положении лежа. Больные стараются щадить пораженную зону позвоночника и ограничивают движения в ней.
Формирование межпозвоночной грыжи
Межпозвоночные грыжи могут провоцировать сдавление спинальных корешков, сосудов и спинного мозга. Они способны имитировать клинические проявления некоторых соматических заболеваний – стенокардии, язвы желудка, острого панкреатита.
Методы исследования, позволяющие подтвердить межпозвонковые грыжи:
- рентгенография позвоночника – помогает обнаружить остеохондроз, искривление позвоночника, аномалии его развития;
- МРТ и КТ позвоночного столба – визуализируют мягкотканные структуры и позволяют установить локализацию и стадию патологии, степень сужения позвоночного канала;
- контрастная миелография – выполняется, когда нет возможности провести томографию;
- ЭКГ – необходима для исключения сердечной патологии;
- ФГДС – помогает провести дифференциальную диагностику патологий 12-перстной кишки.
Консервативная терапия считается предпочтительным методом для лечения патологии. Она включает комплексный подход. Используются препараты:
- НПВС – «Диклофенак», «Мелоксикам», «Ибупрофен»;
- витаминные комплексы группы В;
- глюкокортикостероиды – «Преднизолон», «Диклофенак».
В остром периоде заболевание требует назначения УВЧ, ультрафонофореза, электрофореза. В восстановительный период пациенту рекомендуется рефлексотерапия, электромиостимуляция, грязелечение. Выраженным эффектом обладает тракционная и мануальная терапия. Важную роль имеет лечебная физкультура. Хирургическое лечение показано больным, у которых есть тяжелые осложнения.
Миозит мышц спины
Воспаление сопровождается болевым синдромом, образованием узелков в толще мышечной ткани. Болезнь может принимать острое или хроническое течение. Пациента беспокоит боль в спине, возникающая после сна. Со временем она постепенно ослабевает, но повышается при физической нагрузке или нахождении в неудобной позе.
Наиболее частые зоны поражения миозитом
Во время осмотра определяется незначительный отек и напряжение мускулатуры. У некоторых людей кожные покровы гиперемируются в области поражения. Движение в боковых и переднезаднем направлениях ограничены. При попытке прикоснуться к пораженной области появляется болезненность, определяются узелки и зоны уплотнения.
Диагноз выставляется на основании анамнеза и результатов дополнительных методов исследования:
- общий и биохимический анализ крови – выявляют признаки воспалительного процесса;
- МРТ мягких тканей и электромиография – оценивает состояние мышечной ткани;
- биопсия пораженной мышцы – выполняется в сомнительных случаях для проведения дифференциального диагноза.
В остром периоде пациент должен придерживаться постельного режима. Чтобы устранить боль, применяются НПВС общего и местного действия («Диклофенак», «Кеторол»). Рекомендуется физиотерапия.
При хроническом течении больному человеку назначается гидротерапия, грязелечение, светолечение, электрофорез с новокаином, массаж и ЛФК. Если атрофия мышц выражена, показано использование АТФ и глютаминовой кислоты.
Болезни желчного пузыря
Неприятные ощущения справа под ребрами связаны со спазмом мускулатуры органа и возникают при закупорке желчных протоков. По характеру боли колющие, интенсивные и резкие. Приступ возникает после употребления жирных, острых блюд, спиртных напитков, кофе и сладостей.
Воспаление желчного пузыря из-за конкрементов
Боль иррадиирует в правое плечо и правую лопатку, челюсть. Пациент возбужден, пытается принять более удобное положение. Его беспокоит тошнота, рвота, субфебрильная температура.
Чтобы уточнить диагноз, врач назначает:
- клинический анализ крови – лейкоцитоз, повышение СОЭ;
- биохимический анализ крови – определяется диспротеинемия, билирубинемия, повышенную активность ферментов;
- УЗИ органов брюшной полости – показывает увеличение желчного пузыря, наличие в нем конкрементов;
- КТ – визуализирует детальную картину органов брюшной полости;
- ЭРХПГ – применяется для исследования желчных протоков.
Если болезнь протекает без осложнений, применяется выжидательная тактика. При развитии калькулезного холецистита выполняется удаление желчного пузыря. Для разрушения камней используется ударно-волновая литотрипсия. Она эффективна при единичном конкременте при отсутствии острого воспаления желчного пузыря или протоков.
Поддиафрагмальный абсцесс
Локальный гнойник формируется под куполом диафрагмы и прилегающими к ней органами верхнего этажа брюшной полости – печенью, желудком и селезенкой. Патология проявляется слабостью, потливостью, ознобом, лихорадкой.
Пациент жалуется на ощущение тяжести, боль в подреберье и нижней части грудной клетки со стороны поражения, которая иррадиирует в спину, плечо и ключицу. Она имеет различную интенсивность – от умеренной до острой, усиливающейся при движении, глубоком дыхании и кашле. Больного беспокоит икота, одышка. Его дыхание учащенное и поверхностное. На стороне поражения грудная клетка отстает при дыхании. Человек принимает вынужденное полусидячее положение.
Методы исследования позволяют подтвердить диагноз:
- Лабораторные анализы – выявляет признаки гнойного воспаления.
- Рентгеноскопия – визуализирует высокое стояние купола диафрагмы на пораженной стороне, ограничение ее подвижности, скопление гноя. Определяется выпот в плевральной полости, снижение воздушности нижних частей легкого.
- УЗИ брюшной полости и КТ – позволяют подтвердить наличие жидкости, гноя и газа в брюшной или плевральной полости, изменение положения и состояния внутренних органов.
Для лечения поддиафрагмального абсцесса применяется хирургическое вскрытие с дренированием гнойника. В комплексную терапию входят антибактериальная, дезинтоксикационная, симптоматическая и общеукрепляющая терапия.
Бронхолегочные патологии
Правосторонняя пневмония или бронхит, осложненные плевритом, могут провоцировать боль под ребрами справа со спины. У больного человека наблюдается кашель, высокая температура тела, хрипы в легких или бронхах. Его состояние сопровождается выраженной интоксикацией.
При метастазировании рака правого легкого в плевру пациент также ощущает боли в спине с правой стороны. Патология долгое время себя не проявляет. Типичными ее признаками являются мокрота слизисто-гнойного характера, одышка, субфебрильная температура тела, кровохарканье.
Для выявления бронхолегочной патологии назначаются:
- общие анализы крови и мочи – выявляют повышенное СОЭ, лейкоцитоз;
- цитологические исследования мокроты, смыва с бронхов, плеврального экссудата – обнаруживает раковые клетки;
- рентгенографию легких в 2 проекциях, КТ легких – выявляет раковый очаг;
- бронхоскопия – диагностирует новообразование в бронхах и легких;
- плевральная пункция – проводится при наличии выпота;
- диагностическая торакотомия – плевральная полость вскрывается для осмотра, получения биоптата с подозрительного участка.
Пациенты с бронхо-легочными патологиями лечатся антибиотиками (макролиды, цефалоспорины, пенициллины, аминогликозиды). При неизвестном возбудителе назначается 2-3 препарата. Дополнительно больной получает дезинтоксикационную терапию, жаропонижающие, отхаркивающие и муколитические препараты.
Основной метод лечения рака легких – хирургическое вмешательство. Оно комбинируется радио- и химиотерапией. При запущенных случаях назначается паллиативное лечение.
Заболевания почек
Пиелонефрит, воспалительная патология почек, сопровождается внезапным началом с резким подъемом температуры тела до 40 градусов. Состояние характеризуется обильным потоотделением, потерей аппетита, слабостью, тошнотой и рвотой. При воспалении правой почки возникают тупые боли справа со спины. Они имеют различную интенсивность. Моча становится мутной и может приобретать красноватую окраску.
Почечная колика сопровождается острым болевым синдромом, нарушением мочеиспускания. Классическое проявление заболевания – внезапная интенсивная схваткообразная боль в области поясницы или реберно-позвоночном углу. Колику могут спровоцировать физическая нагрузка, тряска езда, длительная ходьба, употребление мочегонных препаратов.
В диагностику почечной патологии входит:
- лабораторное обследование – ОАМ, бакпосев, проба Зимницкого;
- обзорная урография – выявляет увеличенный объем одной почки;
- экскреторная урография – обнаруживает резкое ограничение подвижности органа при ортопробе;
- УЗИ почек – визуализирует структурные изменения почечной ткани;
- КТ почек и МРТ – устанавливается причину заболевания.
Пиелонефрит лечится антибиотиками. Проводится дезинтоксикационная терапия, коррекция иммунитета. При лихорадке показана диета с пониженным содержанием белка.
Для купирования почечной колики назначаются местные тепловые процедуры. Чтобы снять боль, устранить спазм, восстановить пассаж мочи, вводятся обезболивающие и спазмолитические средства, затянувшийся приступ устраняется новокаиновой блокадой. При неэффективности консервативной терапии проводится катетеризация, стентирование мочеточника или наложение нефростомы.
Боль сзади справа со спины под ребрами вызывается различными причинами. Даже слабые неприятные ощущения могут сигнализировать о серьезных проблемах в организме. Вот почему такой симптом не нужно игнорировать. Своевременное медикаментозное или хирургическое лечение позволяют избежать осложнения. Выбор лечения зависит от причины, вызвавшей болевой синдром.
Частые вопросы
Какие могут быть причины болей сзади справа под ребрами со спины?
Боли сзади справа под ребрами могут быть вызваны различными причинами, такими как проблемы с почками, желчным пузырем, печенью, позвоночником, а также мышечными напряжениями или травмами.
Какие симптомы могут сопровождать боли сзади справа под ребрами со спины?
Кроме болей, симптомы могут включать в себя тошноту, рвоту, желтушность кожи и глаз, повышенную температуру, болезненное мочеиспускание, а также онемение или слабость в ногах.
Когда следует обратиться к врачу при болях сзади справа под ребрами со спины?
Если боли сзади справа под ребрами со спины становятся интенсивными, сопровождаются другими серьезными симптомами или не проходят в течение длительного времени, необходимо обратиться к врачу для диагностики и лечения.
Полезные советы
СОВЕТ №1
Обратитесь к врачу для профессиональной консультации и диагностики. Боли сзади справа под ребрами могут быть вызваны различными причинами, включая проблемы с почками, печенью, позвоночником или другими органами. Только специалист сможет определить источник боли и предложить соответствующее лечение.
СОВЕТ №2
Обратите внимание на свою осанку и способность к расслаблению. Плохая осанка и постоянное напряжение мышц спины могут быть одной из причин болей сзади справа под ребрами. Регулярные упражнения для укрепления спины и расслабляющие практики, такие как йога или медитация, могут помочь справиться с этими болями.